
Introducerea anticoagulantelor orale nonantivitamină K (NOAC) a reprezentat o revoluţie în privinţa profilaxiei tromboembolice din FA
Până în 2010, profilaxia complicaţiilor de temut ale fibrilaţiei atriale nonvalvulare (FANV), și anume embolia sistemică și accidentul vascular cerebral ischemic (AVCi), a fost asigurată doar de anticoagulantele antivitamină K (AVK) de tipul warfarinei și acenocumarolului. Introducerea anticoagulantelor orale nonantivitamină K (NOAC) a reprezentat o revoluţie în privinţa profilaxiei tromboembolice din FA, profilul farmacologic al acestor medicamente compensând principalele defecte ale AVK: efect predictibil, lipsa necesităţii unei monitorizări, interacţiuni medicamentoase și alimentare semnificativ mai puţine.
În faţa unui pacient cu FANV, clinicianul are de răspuns la două întrebări: dacă trebuie să iniţieze terapie anticoagulantă și care dintre anticoagulante este de preferat. În privinţa primei dileme, lucrurile s-au simplificat în ultimii ani, odată cu validarea scorului CHA2DS2-VASc; astfel, la un scor ≥ 2, indicaţia de anticoagulare este certă și aceasta poate fi luată în calcul și la bărbaţii cu un scor de 1 (1). În ceea ce privește tipul de anticoagulant, eficienţa și profilul de siguranţă al NOAC comparabile cu warfarina din studiile clinice de fază 3, alături de calităţile farmacologice de mai sus, au propulsat NOAC ca alegere de primă linie în profilaxia tromboembolismului în FANV, mai ales la iniţierea acesteia (1).
Medicul practician are la dispoziţie două clase de NOAC: inhibitorul direct al trombinei, reprezentat de dabigatran, și inhibitorii factorului X activat, reprezentaţi de apixaban, rivaroxaban și edoxaban. Deși la ora actuală nu există niciun studiu care să dovedească superioritatea unui NOAC asupra altora, proprietăţile farmacologice diferite și apariţia recentă a antidoturilor îi permit clinicianului să favorizeze unul sau altul din NOAC în prezenţa unui profil particular al pacientului.
În studiile clinice randomizate și analizele post-hoc, fiecare din NOAC s-a dovedit cel puţin noninferior warfarinei în privinţa prevenţiei AVCi și a emboliei sistemice, cu profil de siguranţă comparabil (tabelul).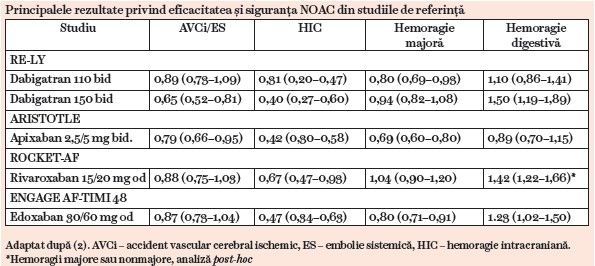
Toate studiile cu NOAC au avut două dozaje. Designul studiului RE-LY a cuprins două grupuri, dabigatran 110 mg x 2/zi și 150 mg x 2/zi, din ambele fiind excluși pacienţii cu clearence al creatininei (ClCr) sub 30 ml/min (3). În studiul ARISTOTLE, s-a folosit doza de 2,5 mg x 2/zi la pacienţii cu ≥ 2 criterii din: vârsta ≥ 80 de ani, greutate ≤ 60 kg sau creatinină ≥ 1,5 mg/dl (4). În studiul ROCKET-AF, la pacienţii cu ClCr 15–50 ml/min s-a recurs la rivaroxaban 15 mg x 1/zi (5). În ENGAGE AF-TIMI 48, pacienţii cu ClCr 30–50 ml/min, greutate ≤ 60 kg sau medicaţie concomitentă cu verapamil sau chinidină au primit edoxaban 30 mg x 1/zi (6). De menţionat că aprecierea funcţiei renale s-a făcut cu ajutorul formulei Cockroft-Gault.
Dintre toate NOAC, dabigatran 150 mg x 2/zi și apixaban 5 mg x 2/zi au fost singurele care au dovedit superioritate comparativ cu AVK.
Două analize Cochrane au venit să confirme datele privind eficacitatea NOAC. Salazar et al. au arătat că dabigatran 150 mg x 2/zi este superior warfarinei în prevenţia evenimentelor ischemice și a mortalităţii vasculare, inhibitorii direcţi ai trombinei asociind o rată redusă a hemoragiilor fatale și nonfatale comparativ cu AVK (OR 0,86, IC95% 0,75–0,99) (7). Bruins Slot et al. au demonstrat că tratamentul cu inhibitorii de factor Xa reduc semnificativ riscul de AVCi/embolie sistemică comparativ cu warfarina (OR 0,89, IC95% 0,82–0,97). În privinţa profilului de siguranţă, inhibitorii de factor Xa au asociat un risc semnificativ mai mic de hemoragie intracerebrală (OR 0,50, IC95% 0,42–0,59), însă cu risc comparabil cu AVK privind hemoragiile majore (OR 0,88, IC95% 0,66–1,17) (8).
Dacă rezultatele din studiile de referinţă, metaanalizele și analizele pe populaţia din lumea reală favorizează folosirea unui NOAC ca prevenţie a tromboembolismului în FANV, care sunt factorii care ar putea influenţa clinicianul în alegerea unuia sau altuia dintre NOAC? Dacă ar fi să grupăm, aceștia ar fi: tipul de prevenţie (primară vs. secundară), prezenţa comorbidităţilor și prezenţa profilului cu risc crescut de hemoragie.
Prezenţa istoricului de accident vascular tranzitoriu (AIT) sau AVCi reprezintă unul dintre predictorii cei mai importanţi de recurenţă ai unui eveniment cerebrovascular. Fiecare din studiile de referinţă cu NOAC a cuprins un subgrup de pacienţi aflaţi sub prevenţie secundară, în care toate cele patru NOAC s-au dovedit noninferioare AVK.
Într-o metaanaliză publicată în 2012 (9), tratamentul cu dabigatran, apixaban sau rivaroxaban s-a asociat cu o reducere semnificativă a riscului de AVCi/embolie sistemică la pacienţii cu istoric de AIT/AVCi (OR 0,85, IC95% 0,74–0,99). La acest beneficiu se adaugă și reducerea drastică a riscului de HIC (OR 0,44, IC95% 0,32–0,62), lucru cu atât mai important cu cât antecedentele de AIT/AVCi reprezintă un factor de risc independent pentru HIC.
În privinţa edoxabanului, o analiză a subgrupului cu istoric de AVC/AIT din ENGAGE-AF TIMI 48 (10) a demonstrat că edoxabanul în doza de 60 mg x 1/zi (30 mg x 1/zi la pacienţii cu afectare renală per protocol) asociază o rată mai mică, deși fără putere statistică, a recurenţei AVCi comparativ cu warfarina (OR 0,86, IC95% 0,67–1,09); totuși, rata de HIC a fost semnificativ mai mică sub edoxaban (OR 0,57; IC95% 0,36–0,92).
Aceste date pledează în favoarea oricărui NOAC ca alegere de primă linie în prevenţia secundară a AVCi la pacienţii cu FANV.
Dacă AVCi se produce la un pacient aflat sub terapie anticoagulantă, se recomandă pe de o parte verificarea aderenţei și a altor potenţiale cauze de AVC, iar pe de altă parte se poate recurge la un NOAC cu dovezi de superioritate, precum dabigatran 150 mg x 2/zi sau apixaban 5 mg x 2/zi (2).
Pacienţii cu FANV asociază frecvent una sau mai multe forme de afectare aterosclerotică: boală arterială periferică, boală cardiacă ischemică stabilă sau sindroame coronariene acute. Terapia antitrombotică la această categorie de pacienţi este complexă și supusă frecvent revizuirii pe măsură ce apar date noi din studiile clinice. Un plus de dificultate este adus și de faptul că, în patologia aterosclerotică, tratamentul antitrombotic depinde în mare măsură de condiţia acută sau cronică, precum și de necesitatea terapiei intervenţionale.
În cazul bolii arteriale periferice (BAP), datele privind NOAC sunt puţine. Ghidul recent al Societăţii Europene de Cardiologie recomandă utilizarea monoterapiei cu anticoagulant la pacienţii asimptomatici sau supuși intervenţiei chirurgicale și asocierea de anticoagulant cu aspirină sau clopidogrel pentru o lună urmată de monoterapie cu anticoagulant la cei supuși intervenţiei percutane. În privinţa anticoagulantului, nu este specificată o preferinţă pentru unul sau altul din NOAC (11). Totuși, ghidul menţionează o analiză post-hoc a studiului ROCKET-AF pe subgrupul cu BAP indică un risc mai mare de hemoragii majore sau nonmajore în braţul cu rivaroxaban comparativ cu AVK. În plus, în studiul COMPASS rivaroxaban 5 mg x 1/zi nu a demonstrat o eficacitate superioară monoterapiei cu aspirină, însă a asociat risc mai mare de sângerări majore (12). Rezultate promiţătoare sunt aduse de studiul ePAD, care a inclus pacienţi cu BAP supuși unui tratament endovascular; combinaţia edoxaban-clopidogrel a asociat o rată mai mică de restenoze/reocluzii și risc similar de hemoragii majore comparativ cu aspirină-clopidogrel, însă aceste rezultate necesită confirmare pe un lot adecvat (13).
La pacientul cu boală cardiacă ischemică stabilă care nu este supus terapiei intervenţionale, recomandarea este de monoterapie cu anticoagulant oral și este plauzibil ca beneficiul NOAC să se menţină și în cazul acestui subgrup, fără o preferinţă pentru un anume NOAC. De asemenea, în cazul dabigatranului s-a infirmat suspiciunea de creștere a riscului de infarct miocardic (14).
În cazul pacienţilor cu boală coronariană care sunt supuși intervenţiei percutane și stentării, riscul hemoragic crește din cauza necesităţii asocierii terapiei antiplachetare. Recomandările actuale specifică utilizarea triplei terapii cu anticoagulant oral, aspirină și clopidogrel pentru durata minimă necesară, iar ulterior menţinerea terapiei până la un an cu anticoagulant oral și clopidogrel; utilizarea prasugrelului sau ticagrelorului în această situaţie nu este recomandată. Utilizarea NOAC poate fi luată în considerare, fără o preferinţă anume, însă se recomandă utilizarea dozei reduse de NOAC aprobată pentru prevenţia tromboembolismului, și anume dabigatran 110 mg x 2/zi, rivaroxaban 15 mg x 1/zi, apixaban 2,5 mg x 2/zi, sau edoxaban 30 mg x 1/zi (14, 15).
Fibrilaţia atrială și boala renală cronică au incidenţă ce crește odată cu vârsta și care se influenţează reciproc. Aproximativ o treime din pacienţii cu fibrilaţie atrială asociază un anumit grad de disfuncţie renală și 15–20% din pacienţii cu boală renală cronică au fibrilaţie atrială. Toate NOAC au rate diferite de excreţie pe cale renală și, prin urmare, utilizarea și dozajul acestora sunt influenţate de rata filtrării glomerulare, apreciată în condiţii de stabilitate. Pe lângă aceasta, se impune urmărirea periodică a funcţiei renale (mai ales în prezenţa unor situaţii acute sau comorbidităţi) și reconsiderarea terapiei în consecinţă (14).
În prezenţa unui ClCr ≥ 50 ml/min se poate utiliza oricare din NOAC în dozajul obișnuit. O notă aparte face edoxabanul, pentru care FDA a ridicat o atenţionare privind rata mai ridicată de AVCi comparativ cu warfarina la un ClCr > 95 ml/min. La pacienţii cu ClCr 30–50 ml/min se pot administra dabigatran 110 mg x 2/zi, rivaroxaban 15 mg x 1/zi, apixaban 5 mg x 2/zi (sau 2,5 mg x 2/zi dacă asociază vârstă ≥ 80 de ani sau greutate ≤ 60 kg) sau edoxaban 30 mg x 1/zi. De menţionat că se poate folosi și dabigatran 150 mg x 2/zi dacă nu există un alt factor de risc de sângerare. La pacienţii cu ClCr 15–30 ml/min se pot folosi cu precauţie rivaroxaban 15 mg, apixaban 2,5 mg x 2/zi sau edoxaban 30 mg x 1/zi. La pacienţii cu ClCr ≤ 15 ml/min sau dializaţi nu se pot administra NOAC (14, 16).
Pacienţii cu ciroză hepatică (CH) reprezintă o categorie aparte care asociază atât risc hemoragic crescut, cât și status protrombotic. În plus, metabolizarea medicamentelor la acest nivel este modificată, amplificând riscul de hepatotoxicitate. Pacienţii cu CH au fost excluși din marile studii cu NOAC, singurele date despre ei provenind din mici studii de farmacodinamică, analize in vitro și un studiu retrospectiv (17).
La pacientul cu CH se recomandă utilizarea oricărui NOAC în doza obișnuită la cei cu clasă Child-Pugh A și dabigatran, apixaban sau edoxaban în dozele reduse (dar nu și rivaroxaban) la cei cu clasă Child-Pugh B. Niciunul din NOAC nu este recomandat la cei cu clasă Child-Pugh C (14).
Riscul de hemoragie gastrointestinală (HGI) diferă semnificativ între NOAC și între diferitele dozaje ale acestora. Dabigatran 150 mg x 2/zi, rivaroxaban 20 mg x 1/zi și edoxaban 60 mg x 1/zi sunt mai expuși riscului de HGI comparativ cu AVK, în timp ce dabigatran 110 mg x 2/zi, apixaban 5 mg x 2/zi și edoxaban 30 mg x 2/zi au risc comparabil (16). Un studiu populaţional a arătat că apixabanul are un profil de siguranţă superior dabigatranului (HR 0,39, IC95% 0,27–0,58) sau rivaroxabanului (HR 0,33, IC95% 0,22–0,49) în această privinţă, aspect menţinut și la pacienţii peste 75 ani (18). Astfel, la pacienţii cu risc ridicat de HGI este de preferat administrarea de apixaban 5 mg x 2/zi sau dabigatran 110 mg x 2/zi (16).
Hemoragia intracraniană cuprinde mai multe entităţi, precum hemoragia intracerebrală, hemoragia subdurală și hemoragia subarahnoidiană, dintre acestea prima asociind prognosticul cel mai prost. Este cea mai de temut complicaţie a terapiei anticoagulante, cu atât mai mult cu cât prognosticul HIC asociată terapiei anticoagulante este mai infaust comparativ cu HIC spontană (19). Decizia clinicianului este dificilă mai ales în stabilirea indicaţiei de reluare a unei terapii anticoagulante și a momentului în care aceasta se va produce. Recomandarea actuală este de reluare a anticoagulării la cel puţin patru-opt săptămâni și numai dacă cauza sângerării sau factorii de risc pentru hemoragie au fost trataţi (1). Toate NOAC au demonstrat un risc mult mai redus de HIC comparativ cu AVK, însă o comparaţie directă între NOAC nu există, astfel încât oricare dintre ele poate fi administrată la pacientul cu istoric de HIC. Dacă ar fi să considerăm rezultatele din studiile de referinţă, rata cea mai mică de HIC a fost observată în cazul dabigatran 110 mg x 2/zi, urmat de dabigatran 150 mg x 2/zi, apixaban 5 mg x 2/zi și edoxaban 60 mg x 2/zi (tabelul) (19).
Sunt mai mulţi algoritmi de apreciere a riscului hemoragic la pacienţii cu FANV, însă recomandarea Societăţii Europene de Cardiologie este de utilizare a scorului HASBLED, un scor ≥ 3 indicând risc hemoragic crescut (1). Prezenţa unui scor HASBLED ridicat nu contraindică administrarea terapiei anticoagulante, însă impune medicului o atitudine agresivă privind controlul factorilor de risc corectabili, o monitorizare atentă a condiţiei pacientului și alegerea unui anticoagulant cu riscul hemoragic cel mai mic.
În privinţa NOAC, studiile de referinţă au demonstrat că toate au o siguranţă cel puţin comparabilă cu warfarina în privinţa riscului de hemoragii majore. Totuși, dabigatran 110 mg x 2/zi, apixaban și edoxaban au arătat o rată mai scăzută de hemoragii majore, în timp ce dabigatran 150 mg x 2/zi și rivaroxaban au avut o rată comparabilă cu AVK.
Astfel, în cazul unui pacient cu scor HASBLED ridicat este rezonabil de a prefera dabigatran 110 mg x 2/zi, apixaban sau edoxaban. De asemenea, putem ţine cont că dabigatran este singurul NOAC care are antidot aprobat în Europa, și anume idarucizumab. Andexanet alfa, primul antidot pentru inhibitorii de factor Xa, a primit deocamdată doar avizul FDA (2, 20).
O notă aparte o au pacienţii cu trombocitopenie, pentru care nu există suficiente date având în vedere că prezenţa acesteia a constituit criteriu de excludere în toate studiile cu NOAC. Recent, un mic studiu sugerează că administrarea NOAC în doze reduse la pacienţii cu FANV și trombocitopenie ușoară este sigură (21).
În ciuda faptului că terapia anticoagulantă oferă beneficiu clinic net la pacienţii vârstnici cu FANV (22, 23), vârsta înaintată continuă să reprezinte una dintre cauzele de subutilizare a anticoagulantelor orale ca profilaxie tromboembolică. Studiile cu NOAC au demonstrat reducerea ratei de AVCi sau embolie sistemică la pacienţii peste 75 de ani în comparaţie cu AVK, cu rate similare ale hemoragiilor majore. Singura excepţie a fost dabigatran 150 mg x 2/zi, care a asociat o incidenţă mai mare a hemoragiilor majore, însă nu și a HIC. Prin urmare, la un pacient peste 75 de ani putem alege între apixaban 5 mg x 2/zi, dabigatran 110 mg x 2/zi, rivaroxaban 20 mg x 1/zi sau edoxaban 60 mg x 1/zi. De menţionat că, în cazul apixabanului, rivaroxabanului sau edoxabanului, se vor folosi dozele reduse dacă pacienţii se încadrează în condiţiile specificate pentru aceasta (2, 16).
Nu există nicio dovadă cu privire la beneficiul NOAC la pacienţii cu neoplazie activă și FANV, cu excepţia unei analize pe 157 de pacienţi cu neoplasm activ din lotul ARISTOTLE în care apixabanul a arătat eficacitate și siguranţă superioare warfarinei (24). Iniţierea terapiei cu NOAC nu pare a influenţa semnificativ rata tromboembolismului sau a hemoragiilor majore, iar interferenţa cu multiple chimiostatice indică un motiv suplimentar de precauţie. Astfel, stabilirea terapiei la astfel de pacienţi necesită o abordare multidisciplinară în vederea aprecierii beneficiului și riscului unei astfel de terapii și, nu în ultimul rând, luarea în considerare a preferinţei pacientului (14).
Anticoagulantele orale directe reprezintă o mult așteptată revoluţie în profilaxia tromboembolismului la pacienţii cu fibrilaţie atrială nonvalvulară. Multitudinea de anticoagulante cu caracteristici farmacologice diferite conferă clinicianului o mai mare flexibilitate în adaptarea terapiei în funcţie de profilul pacientului. Sunt necesare studii suplimentare care să permită un rafinament superior în alegerea anticoagulantului în funcţie de profilul particular al fiecărui pacient.
1. Kirchhof P et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Europace. 2016;18(11):1609-78
2. Farmakis D et al. Direct Oral Anticoagulants in Nonvalvular Atrial Fibrillation: Practical Considerations on the Choice of Agent and Dosing. Cardiology. 2018;140(2):126-32
3. Connolly SJ et al. Dabigatran versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2009 Sep 17;361(12):1139-51
4. Granger CB et al. Apixaban versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2011 Sep 15;365(11):981-92
5. Patel MR et al. Rivaroxaban versus Warfarin in Nonvalvular Atrial Fibrillation. N Engl J Med. 2011 Sep 8;365(10):883-91
6. Giugliano RP et al. Edoxaban versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2013 Nov 28;369(22):2093-104
7. Salazar CA et al. Direct thrombin inhibitors versus vitamin K antagonists for preventing cerebral or systemic embolism in people with non-valvular atrial fibrillation. Cochrane Database Syst Rev. 2014 Mar 27
8. Bruins Slot KM, Berge E. Factor Xa inhibitors versus vitamin K antagonists for preventing cerebral or systemic embolism in patients with atrial fibrillation. Cochrane Database Syst Rev. 2018 Mar 6
9. Ntaios G et al. Nonvitamin-K-Antagonist Oral Anticoagulants in Patients With Atrial Fibrillation and Previous Stroke or Transient Ischemic Attack: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. Stroke. 2012 Dec 1;43(12):3298-304
10. Rost NS et al. Outcomes With Edoxaban Versus Warfarin in Patients With Previous Cerebrovascular Events: Findings From ENGAGE AF-TIMI 48 (Effective Anticoagulation With Factor Xa Next Generation in Atrial Fibrillation-Thrombolysis in Myocardial Infarction 48). Stroke. 2016;47(8):2075-82
11. Aboyans V et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS). Eur Heart J. 2018 Mar;39(9):763-816
12. Eikelboom JW et al. Rivaroxaban with or without Aspirin in Stable Cardiovascular Disease. N Engl J Med. 2017 Oct;377(14):1319-30
13. Moll F et al. Edoxaban Plus Aspirin vs Dual Antiplatelet Therapy in Endovascular Treatment of Patients With Peripheral Artery Disease: Results of the ePAD Trial. J Endovasc Ther. 2018 Apr;25(2):158-68
14. Steffel J et al. The 2018 European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. Eur Heart J. 2018 Apr 21;39(16):1330-93
15. Valgimigli M et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J. 2018 Jan;39(3):213-60
16. Diener HC et al. Choosing a particular oral anticoagulant and dose for stroke prevention in individual patients with non-valvular atrial fibrillation: Part 2. Eur Heart J. 2017;38(12):860-8
17. Intagliata NM et al. Direct Oral Anticoagulants in Cirrhosis. Curr Treat Options Gastroenterol. 2016 Jun;14(2):247-56
18. Abraham NS et al. Gastrointestinal Safety of Direct Oral Anticoagulants: A Large Population-Based Study. Gastroenterology. 2017 Apr;152(5):1014-1022.e1
19. Potpara TS, Lip GYH. Oral Anticoagulant Therapy in Atrial Fibrillation Patients at High Stroke and Bleeding Risk. Prog Cardiovasc Dis. 2015 Sep;58(2):177-94
20. Shields AM, Lip GYH. Choosing the right drug to fit the patient when selecting oral anticoagulation for stroke prevention in atrial fibrillation. J Intern Med. 2015 Jul;278(1):1-18
21. Janion-Sadowska A et al. Non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation and thrombocytopenia. J Cardiovasc Pharmacol. 2018 Jun;1
22. Gage BF et al. Incidence of intracranial hemorrhage in patients with atrial fibrillation who are prone to fall. Am J Med. 2005 Jun;118(6):612-7
23. Mant J et al. Warfarin versus aspirin for stroke prevention in an elderly community population with atrial fibrillation (the Birmingham Atrial Fibrillation Treatment of the Aged Study, BAFTA): a randomised controlled trial. Lancet (London, England). 2007 Aug 11;370(9586):493-503
24. Melloni C et al. Efficacy and Safety of Apixaban Versus Warfarin in Patients with Atrial Fibrillation and a History of Cancer: Insights from the ARISTOTLE Trial. Am J Med. 2017;130(12):1440-1448.e1
Dacă vrei să fii la curent cu tot ce se întâmplă în lumea medicală, abonează-te la „Viața Medicală”, publicația profesională, socială și culturală a profesioniștilor în Sănătate din România!
Titularii abonamentelor pe 12 luni sunt creditați astfel de:
Cookie-urile ne ajută să vă îmbunătățim experiența pe site-ul nostru. Prin continuarea navigării pe site-ul www.viata-medicala.ro, veți accepta implicit folosirea de cookie-uri pe parcursul vizitei dumneavoastră.
Da, sunt de acord Aflați mai multe