
Proteina-spike, furina și capacitatea de neutralizare a interferonului sunt câteva dintre armele noului coronavirus. Cum ne apărăm pentru a preveni și combate infectarea?
Noul coronavirus sau virusul SARS-CoV-2 este atât de contagios, încât în cele patru luni de când și-a făcut simţită prezenţa pe această lume a reușit să îmbolnăvească peste 300.000 (până la inchiderea ediţiei) de oameni din 161 de ţări. În același timp, este atât de agresiv încât în acest interval a reușit să producă sau să accelereze moartea a peste 16.000 (până la inchiderea ediţiei) de bolnavi, dintre care majoritatea aveau și alte boli cronice, cardiovasculare, metabolice sau cancere, mult mai frecvente la vârstnici. Întrucât nu dispunem de un vaccin și nici de un tratament specific, s-a recurs, pe bună dreptate, la adoptarea tuturor măsurilor posibile pentru evitarea contactului cu acest virus, în primul rând prin reducerea cât mai mult posibil a contactelor dintre oameni, care pot fi bolnavi sau chiar purtători sănătoși.
După cum arată Hans Kluge, directorul regional al OMS, aceste măsuri, deși sunt absolut necesare, nu vor reuși să ducă la oprirea rapidă a pandemiei, ci doar la încetinirea ei. În absenţa unui vaccin eficace, pandemia nu se va opri decât atunci când va reuși să obţină o imunitate specifică a unei părţi din populaţie. Toată povestea acestei pandemii depinde, în cele din urmă, de jocul extrem de subtil dintre contagiozitatea virusului și imunitatea organismului. De aceea se caută cu înfrigurare prepararea unui vaccin care să ne confere o imunitate specifică artificială.
Însă noi avem și o imunitate nespecifică, înnăscută, care ne apără de orice structură străină, fie că este vorba de virus, bacterie sau celulă canceroasă. Dacă ea nu ar fi funcţionat normal, noi nu am mai fi astăzi aici. În cazul virusului SARS-CoV-2, această imunitate joacă rolul cel mai important. În plus, după cum au arătat M. Frieman, M. Heise și R. Bari încă din 2007, coronavirusurile utilizează strategii extrem de subtile pentru a eluda mijloacele noastre de apărare imunitară.
Se pune întrebarea: cum reușește virusul SARS-CoV-2 să depășească uneori aceste mecanisme de apărare? De ce unii contacţi fac boala, iar alţii nu? Și de ce unii bolnavi fac o formă ușoară, iar alţii – o formă foarte gravă? Se știe că dacă un virus a reușit să intre în organism, el este mai întâi sesizat de sistemul imunitar nespecific, din care fac parte numeroase celule, precum macrofagele, mastocitele, neutrofilele, celulele dendritice, celulele NK și altele. Dacă aceste celule nu recunosc virusul și nu declanșează o primă reacţie împotriva lui, atunci există șanse foarte mari ca virusul să infesteze tot organismul. Apoi, aceste celule secretă o serie întreagă de citokine și de chemokine, cum sunt TNF-alfa, interleukinele, lizozimul, lactoferina, transferina și interferonii (IFNs), care au calităţi antivirale și antiproliferative.
Probabil că momentul cel mai important de la care începe lupta organismului cu virusul este reprezentat de recunoașterea lui. Acesta pătrunde în celule prin legarea de anumiţi receptori celulari, iar odată ajuns în interior, se multiplică. Încă din 2003, W. Li, M.J. Moore și N. Vasilieva au arătat că îndeobște coronavirusurile au o afinitate pentru receptorii enzimei de conversie a angiotensinei. În orice caz, macrofagele dispun de niște receptori PRRs (Pattern Recognition Receptors), capabili să sesizeze prezenţa virusului în organism. Receptorii PRRs grupează o serie de receptori asociaţi PAMPs (Patogen Associated Molecular Patterns), capabili să recunoască diferitele proteine ale virusului: receptorii toll-like (TLR), RIG-I-like (RLR), NOD-like (NLR), precum și alte molecule receptoare din citoplasmă, precum ar fi GAS, STING și DAI. Totul – pentru a recunoaște cumva prezenţa virusului.
După ce au recunoscut virusul, macrofagele prezintă antigenul viral limfocitelor T. Acestea vor sintetiza o serie de citokine și de interleukine (IL-1, IL-6, IL-8, IL-21, TNF-b și MCP-1), care vor amplifica răspunsul imun, pentru a putea face faţă agresiunii, precum și o serie de interferoni (IFNs), care se vor opune replicării virale. După cum arată X. Lu, J. Pan și J. Tao, nucleocapsidele virusului au acţiune antagonică asupra IFN beta.
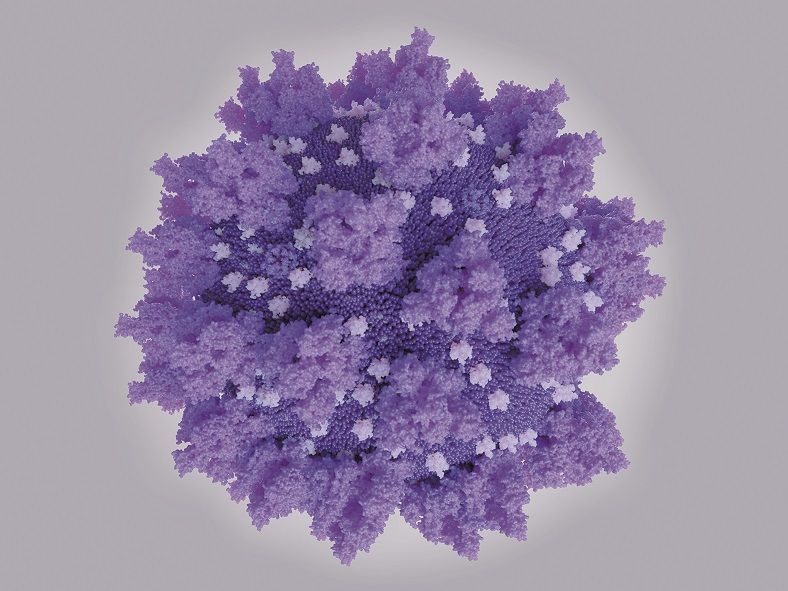
Prima spaimă pe care a produs-o SARS-CoV-2 este reprezentată de marea lui contagiozitate. Deși foarte asemănător cu SARS-CoV din 2003, care a produs în opt luni aproximativ 8.000 de îmbolnăviri în peste 20 de ţări, SARS-CoV-2 de astăzi este de zece ori mai contagios decât predecesorul său. După cum au arătat J.A. Jaimes și G. Whittaker, această contagiozitate este urmarea corespondenţei dintre o proteină-spike, sub formă de ţepușă (eu i-aș spune mai degrabă „harpon”) de pe suprafaţa virusului și un receptor de pe suprafaţa celulelor organismului. Această proteină-harpon leagă virusul de receptorii celulelor gazdă, facilitând intrarea sa în celulă. Legarea virusului de receptorii celulari reprezintă probabil cel mai important moment din evoluţia bolii. Iar scopul oricărui virus este acela de a intra în celulă pentru a se putea înmulţi – reproducerea reprezintă scopul oricărui sistem viu, după cum spunea Richard Dawkins. Nedispunând de un aparat de reproducere propriu, virusul trebuie să apeleze la genomul celulei. Pe care, de multe ori, o ucide.
Și, ca și când acest lucru nu ar fi suficient, legarea de receptorii celulari este catalizată de o enzimă denumită „furină”, care accelerează procesul de legare și crește contagiozitatea virusului. Această enzimă se găsește în plămâni, locul predilect de localizare a virusului. Ea se mai găsește și în ficat și în intestine, de aceea nu sunt deloc întâmplătoare manifestările digestive pe care le produce uneori SARS-CoV-2. Iar dacă am vrea să producem un vaccin foarte eficace, ar trebui să facem un anticorp împotriva furinei. Pentru că blocând intrarea virusului în celulă, am opri toate manifestările bolii. Dacă marea contagiozitate a SARS-CoV-2 este determinată de posibilităţile foarte mari ale virusului de a se furișa în celulă, agresivitatea lui este urmarea tulburărilor pe care le produce asupra mecanismelor de apărare imunitară, odată ajuns la acest nivel.
După cum arată M. Spiegel, A. Pichlmair și A. Martinez-Sobrido, în sindromul respirator acut sever, mecanismele de apărare ale organismului sunt inhibate. Pe lângă faptul că reușește să blocheze unele mecanisme de apărare, precum interferonii, SARS-CoV-2 reușește să hiperstimuleze unele mecanisme de apărare, generând furtuna de citokine întâlnită în formele grave de pneumonie. Acestea se caracterizează printr-o hiperinflamaţie, care în loc să apere integritatea organismului, afectează grav ţesuturile pulmonare. S-au descoperit și anumiţi predictori ai evoluţiei nefavorabile a bolii, așa cum ar fi febra foarte mare, creșterea feritinei și scăderea trombocitelor. Nu se știe precis ce este determinant în acest joc între sistemul imunitar și furtuna de citokine. De ce ea se manifestă numai la anumiţi bolnavi și de ce medicamentele antiinflamatoare nu dau întotdeauna rezultatele așteptate?
În plus, virusul a apelat și la niște mijloace de transmitere ce reușesc să depășească apărarea noastră. Spre exemplu, se știe că SARS-CoV-2 se transmite pe cale aeriană, prin intermediul picăturilor Pfluge pe care bolnavul sau purtătorul sănătos le elimină în mediul extern prin tuse ori strănut. De aceea se recomandă păstrarea așa-numitei distanţe sociale de minimum 1,5 metri faţă de ceilalţi indivizi. Însă în ultimul timp s-a constatat că virusul se poate transmite și prin obiectele infectate, deoarece SARS-CoV-2 din picăturile Pfluge se poate depune pe obiectele din jur, pe suprafaţa cărora poate supravieţui un timp foarte îndelungat – unii spun chiar că o săptămână. Dar situaţia se complică și mai mult, deoarece s-a constatat că virusul se poate transmite și prin intermediul microparticulelor de praf, ceea ce ridică numeroase dificultăţi în prevenirea bolii în aglomerările urbane foarte poluate, unde a și apărut boala.
Toate acestea demonstrează că pe lângă evitarea contactului cu virusul SARS-CoV-2, care este atât de contagios și de agresiv, ar putea fi folosite și unele mijloace de stimulare a mecanismelor de apărare nespecifică. După cum se știe, mecanismele de apărare imunitară au anumite limite și nevoi, ele putând fi influenţate de anumiţi factori interni sau externi, cum ar fi alimentaţia, unele medicamente, mișcarea, stresul, somnul, meditaţia etc. După cum arată unii autori, aceștia ar putea fi folosiţi pentru creșterea capacităţii de apărare imunitară a organismului.
Bibliografie
1. BLACK, D. S., SLAVICH, G.M., Mindfulness meditation and the immune system: a systematic review of randomized controlled trials, Ann N Y Acad Sci. 1, 2016, 13–24
2. COUZIN-FRANKEL, J., Inflammation Bares a Dark Side, Science, 330, 2010, 1621
3. CRISTEA, A. N., Tratat de farmacologie, Editura Medicală, 2009
4. FRIEMAN, M., HEISE, M., BARIC, R., SARS coronavirus and innate immunity, Virus Res., 1, 2008, 101–112
5. FRIEMAN, M, BARIC, R. Mechanisms of severe acute respiratory syndrome pathogenesis and innate immunomodulation, Microbiol Mol Biol Rev. 72, 2008, 672-85
6. JAIMES, J.A., WHITTAKER, G.R. Feline coronavirus: Insights into viral pathogenesis based on the spike protein structure and function. Virology 517, 2018,108-121
7. KLUGE, H., Închiderea şcolilor şi a frontierelor pot încetini pandemia provocată de noul coronavirus, dar nu o pot stopa, Agerpres, 3 Martie, 2020
8. LI,W., MOORE, M,J., VASILIEVA, N., Angiotensin-converting enzyme 2 is a functional receptor for the SARS coronavirus. Nature 426, 2003, 450–454
9. LO, A.W., TANG, N.L., How the SARS coronavirus causes disease: host or organism? J Pathol, 2, 2006, 142-51
10. LU, X., PAN, J., TAO, J., SARS-CoV nucleocapsid protein antagonizes IFN-beta response by targeting initial step of IFN-beta induction pathway, and its C-terminal region is critical for the antagonism, Virus Genes. 1, 2011, 37-45
11. METHA, P., COVID-19:consider cytokine strom syndroms and immunosuppression, Lancet, 16 martie, 2020
12. RUSSELL, C. D., Clinical evidence does not support corticosteroid treatment for 2019-nCoV lung injury, Lancet. 2020; 395: 473-47
13. SPIEGEL, M., PICHLMAIR, A., MARTINEZ-SOBRIDO, L., Inhibition of beta interferon induction by severe acute respiratory syndrome coronavirus suggests a two-step model for activation of interferon regulatory factor 3, J Virol. 4, 2005, 2079-2086
14. TOTURA, AL, BARIC, RS., SARS coronavirus pathogenesis: host innate immune responses and viral antagonism of interferon. Curr Opin Virol, 2, 2012, 264-75
Dacă vrei să fii la curent cu tot ce se întâmplă în lumea medicală, abonează-te la „Viața Medicală”, publicația profesională, socială și culturală a profesioniștilor în Sănătate din România!
Titularii abonamentelor pe 12 luni sunt creditați astfel de:
Cookie-urile ne ajută să vă îmbunătățim experiența pe site-ul nostru. Prin continuarea navigării pe site-ul www.viata-medicala.ro, veți accepta implicit folosirea de cookie-uri pe parcursul vizitei dumneavoastră.
Da, sunt de acord Aflați mai multe